Dott.ssa Giulia Prato
UOC Neuropsichiatria Infantile, Istituto G. Gaslini, Università di Genova
In collaborazione con Dott. Luca Manfredini,
Centro di Riferimento Regionale Ligure di Terapia del Dolore e Cure Palliative Pediatriche, Istituto G. Gaslini, Genova
Le notizie riguardanti i cannabinoidi sono molte e di vario genere. Il nostro tentativo è quello di fare luce sulla questione riportando le esperienze internazionali descritte in letteratura, alcuni sporadici casi di pazienti seguiti presso il nostro istituto e, infine, la nostra esperienza clinica in seguito all’emanazione della Delibera Regionale n° 271/2016 della Regione Liguria.
I cannabinoidi
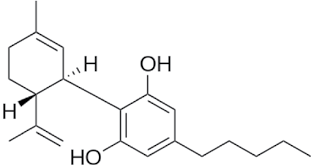
I cannabinoidi si ricavano dalla pianta di C. sativa in cui vi sono circa 70 composti chimici. Due sono le principali molecole attive ad uso medico: tetra-idro-cannabinolo (THC), con effetti psicotropi, antalgici ed antiemetici e cannabidiolo (CBD, Figura 1) con proprietà miorilassanti e anticonvulsivanti.
I cannabinoidi sono stati storicamente utilizzati per trattare l’epilessia. Recentemente, l’interesse verso il composto non psicoattivo di cannabinoidi è stato nuovamente riacceso in merito all’utilizzo di terapie add-on nelle encefalopatie epilettiche, come Lennox-Gastaut e spasmi infantili (Vezyroglou 2016).
Già in passato studi pre-clinici avevano dimostrato l’efficacia anticonvulsivante dei cannabinoidi in vivo ed in vitro.(Devinsky 2014).
L’utilizzo terapeutico privilegia la via orale. L’assorbimento per tale via è indicativamente pari al 25-30% rispetto alla via inalatoria, con distribuzione in tutto l’organismo; la trasformazione avviene a livello del fegato, mentre l’eliminazione avviene con le urine (dove ne sono riscontrabili tracce anche dopo diverse settimane dall’ultima assunzione).
Il decreto del 9 Novembre 2015 individua in Italia le aree da destinare alla coltivazione di piante di cannabis medica per la produzione delle relative sostanze e preparazioni di origine vegetale e la superficie dei terreni su cui la coltivazione è autorizzata e regolamentata per la produzione ad uso terapeutico.
L’utilizzo medico della cannabis riguarda: l’analgesia nella spasticità associata a dolore resistente alle terapie convenzionali e nel dolore cronico, in particolare neurogeno; il rilassamento muscolare; l’effetto antichinetosico ed antiemetico nella nausea e nel vomito da chemio-radioterapie, anche se, come abbiamo già detto, in letteratura si possono trovare gli impieghi più diversi.
Il primo farmaco approvato è stato il Sativex, spray oromucosale contenente sia THC che CBD, prescrivibile per il controllo della spasticità nei pazienti affetti da Sclerosi Multipla, resistenti o con scarsa tolleranza ad altri trattamenti disponibili.
Sono inoltre reperibili altri preparati con concentrazioni standardizzate dei principi attivi, tra cui il Bediol, contenete 6% THC e almeno l’8% di CBD.
Trials internazionali
Recentemente sono stati pubblicati alcuni articoli su riviste internazionali riguardanti trial cosiddetti “open label” (un trial in cui sia i ricercatori sia i pazienti conoscono cosa si sta somministrando al paziente stesso) riguardanti l’utilizzo dei cannabinoidi in diverse patologie.
Uno studio pubblicato su Lancet Neurology nel 2016 ha raccolto l’esperienza di 214 pazienti con encefalopatie epilettiche (tra cui 8 pazienti con mutazione CDKL5) trattati con Epidiolex, cercando di valutare l’efficacia e la sicurezza e la tolleranza del cannabinoide (un composto contenente CBD) e l’efficacia sulle crisi epilettiche.
Il dosaggio iniziale è stato per tutti i pazienti dai 2-5 mg/kg aumentato gradualmente fino al dosaggio di 25/50 mg/kg. Il follow-up considerato è di 12 settimane.
I pazienti sono stati suddivisi in due gruppi: un gruppo in cui si è valutato la sicurezza e la tolleranza, ed un gruppo in cui è stata valutata la sola efficacia.
Il risultato osservato è stata la riduzione delle crisi epilettiche di un terzo a fronte del 79% di effetti avversi (sonnolenza, alvo diarroico, astenia). Per quanto riguarda gli effetti avversi, si discute su quali siano realmente correlati con il farmaco. In alcuni pazienti, infatti, è stato riscontrato un aumento delle transaminasi, dovuto verosimilmente alle restanti terapie antiepilettiche (acido valproico); in altri è stata riscontrata sonnolenza, verosimilmente dovuta all’aumento del metabolita del clobazam (n-desmetilclobazam) (Devinsky 2016).
Un altro lavoro, pubblicato su Epilepsy and Behavior nel 2017, ha verificato l’efficacia del CBD in pazienti con sindrome di Dravet (O’Connel 2017) riportando i dati dello studio preliminare, fase 3. I pazienti arruolati sono stati 120, tutti con epilessia farmacoresistente e politerapie antiepilettiche e sono stati suddivisi in un braccio con placebo ed un braccio con il farmaco. Ognuno ha ricevuto un dosaggio di CBD di 20mg/kg/die. La mediana della riduzione delle crisi è stata del 39% rispetto al braccio del placebo 13%.
Esperienze pregresse
Nel nostro istituto abbiamo seguito pazienti che hanno assunto, in passato e non sotto stretta sorveglianza medica, cannabinoidi in diverse formulazioni (Epidiolex, Bediol, Bedrolite). Alcuni hanno sospeso il farmaco per effetti avversi dovuti probabilmente al concomitante utilizzo di Clobazam (che come abbiamo detto può indurre un aumento di sonnolenza), altri hanno sospeso il farmaco per mancanza di efficacia, ma utilizzando dosaggi che adesso sappiamo essere non sufficienti.
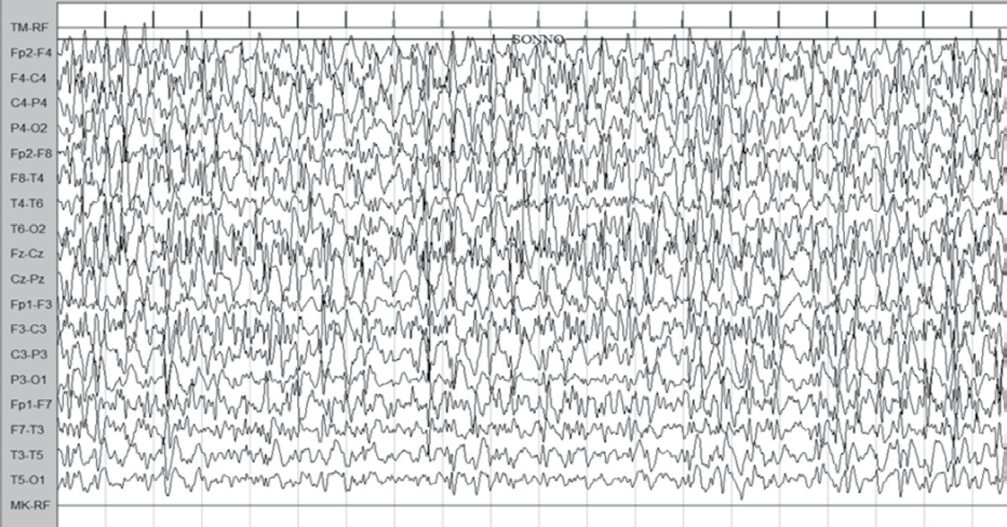
Una paziente in particolare, affetta da mutazione KCNQ2, ha avuto notevole beneficio dalla terapia con cannabinoidi. Ha assunto CBD fino al dosaggio di 10 mg/kg/die con notevole miglioramento sul piano EEG con riduzione dell’attività parossistica (Figura 2,3), miglioramento comportamentale e miglioramento sul ritmo sonno-veglia. Purtroppo il CBD è stato sospeso a causa della eccessiva sonnolenza. Adesso si sa che tale effetto avverso potrebbe essere correlato con il metabolita del clobazam, che la paziente assumeva in concomitanza con i cannabinoidi.
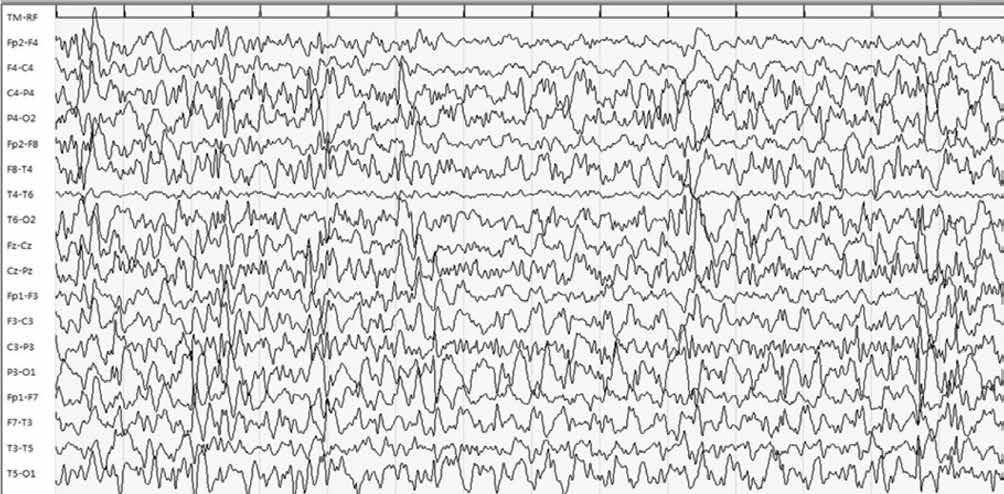
Figura 3. EEG della stessa paziente dopo tre mesi dall’assunzione di CBD: si osserva netto miglioramento dell’attività parossistica.
Un’altra paziente, con mutazione CDKL5 ha mostrato un beneficio clinico sull’EEG e sul comportamento, non riportando effetti avversi seri.
Questi sono però solo isolati case reports; il problema è che fino ad oggi non esistono studi controllati e randomizzati, sui cannabinoidi e che, di conseguenza, è difficile esprimere giudizi nonostante i promettenti risultati ottenuti fino ad oggi.
Esperienza clinica in seguito alla Delibera Regionale n¡ 271/2016
Nel nostro istituto, grazie alle leggi regionali della Liguria n. 26/2012 e n. 28/2013, alla Delibera Regionale n. 271/2016, in collaborazione e su iniziativa del Team per la terapia del dolore, abbiamo avviato l’uso terapeutico del Bediol attualmente in pazienti liguri di età inferiore a 25 anni, affetti da:
- encefalopatie epilettiche e/o encefalopatie con epilessia, farmacoresistenti;
- patologie neurologiche o neuromuscolari con spasticità/distonia e dolore muscolare ad essa secondario;
- patologie neurologiche o degenerative con dolore cronico refrattario alle terapie farmacologiche in commercio.
La metodologia prevede il ricovero, dopo una valutazione dal personale medico e la compilazione di un consenso informato. Una prima somministrazione con un dosaggio iniziale basso con successivo incremento della dose adattato in base all’efficacia e tollerabilità di ogni singolo paziente. Nello stesso ricovero vengono eseguiti prelievi per la valutazione e lo studio della farmacocinetica del farmaco, per avere dati obiettivi di riscontro.
Ad oggi abbiamo iniziato questa esperienza con 4 pazienti con range di età dai 3 ai 18 anni, 4 femmine, tra cui una bambina con Sindrome di Rett correlata a mutazione di MECP2. Nella nostra esperienza, dai primi risultati possiamo effettuare alcuni rilievi: i cannabinoidi possono essere una terapia utile, efficace e sicura per varie affezioni neurologiche complesse, con indicazioni ben precise; per ottenere successo e sicurezza con l’uso di queste sostanze occorre un Team dedicato/esperto (neuropsichiatra, terapista del dolore/palliativista, fisiatra, fisioterapista, infermiere, ecc.) che ne segua la somministrazione attentamente e in modo individuale e che sia disponibile ad effettuarne il successivo monitoraggio.
Insomma, cannabinoidi sì, ma con dosaggi identificati individualmentee sotto stretto controllo medico specialistico esperto.
Bibliografia
Vezyroglou K, Cross JH. Targeted Treatment in Childhood Epilepsy Syndromes. CurrTreat Options Neurol. 2016 Jun;18(6):29
Devinsky O, Cilio MR, Cross H, et al. Cannabidiol: pharmacology and potential therapeutic role in epilepsy and other neuropsychiatric disorders. Epilepsia. 2014;55:791–802
Devinsky O, Marsh E, Friedman D, Thiele E, Laux L, Sullivan J, Miller I, Flamini R, Wilfong A, Filloux F, Wong M, Tilton N, Bruno P, Bluvstein J, Hedlund J, Kamens R, Maclean J, Nangia S, Singhal NS, Wilson CA, Patel A, Cilio MR. Cannabidiol in patients with treatment-resistant epilepsy: an open-label interventional trial. Lancet Neurol. 2016 Mar;15(3):270-8
O’Connell BK, Gloss D, Devinsky O. Cannabinoids in treatment-resistant epilepsy: A review. Epilepsy Behav. 2017 May;70(Pt B):341-348